- Общие сведения
- УЗИ и биохимия
- Подготовка и выполнение
- Показатели нормы
- Возможные отклонения
- Ложные результаты
- Что делать дальше
- Необходимость обследования
При прохождении 2 скрининга норма показателей УЗИ интересует любую будущую мать. Назначение второго УЗИ выполняется при необходимости, если требуется подтверждение или опровержение каких-то данных, которые были получены, когда проводился первый скрининг. Результаты второго скрининга внимательно сопоставляются с полученными при первом обследовании и проверяются скрининга 2 триместра нормы по УЗИ. По результатам уже можно делать выводы.
СОДЕРЖАНИЕ
Общие сведения
УЗИ скрининг помогает родителям получать более подробную информацию о том, в каком состоянии в утробе находится ребенок. Если все нормально, то поводов для беспокойства нет, а значит, можно просто ожидать появления ребенка. Если же расшифровка второго скрининга показала присутствие каких-то патологических изменений, выполняется лечение или вызываются роды раньше планируемых искусственным путем. Именно поэтому второй скрининг при беременности пропускать не рекомендуют.
В качестве стандартного обследования при беременности выступает только плановое УЗИ, двойной скрининг может быть выполнен по желанию беременной, которой хочется получить более подробную информацию по будущему малышу. Кроме этого, такое обследование помогает удостовериться на все сто процентов, что ребенок развивается правильно. Назначаться второй скрининг может и по решению врача, когда он подозревает проблемы с плодом. Речь идет о хромосомных патологиях.
Есть целая группа риска беременных, которым настоятельно рекомендуется прохождение соответствующей процедуры:
- беременные возрастом более 35 лет;
- возраст отца старше сорока лет;
- присутствие в роду наследственных аномалий;
- замершая беременность в прошлом, самопроизвольные выкидыши или рождение мертвого ребенка;
- присутствие в первом триместре заболеваний вирусной и инфекционной направленности;
- прием препаратов, опасных для плода.
Большинство беременных не понимают результаты, полученные после перинатального скрининга, поскольку используются медицинские термины, рассказывающие о комплексном состоянии плода, выявляется возможность развития патологий на уровне генов и хромосом. Назначается второго скрининга выполнение на протяжении второго триместра беременности. Однако, несмотря на охват такого обширного участка, выделяется наиболее идеальное время. Считается, что для прохождения второго скрининга идеально подходит период с 16 по 18 недели. Однако прохождение его доступно в период с 14 по 20 недели.
В данном виде обследования комплексной направленности предполагается использование УЗИ, если есть показания, с использованием Доплера. Дополнением исследования будет тройной биохимический скрининг-тест.
В большинстве случаев для проведения такой комплексной процедуры придется обратиться за платными услугами в клинику, что подчас сказывается на количестве желающих пройти процедуру. Однако все же получаемые в ее рамках данные порой слишком важны, чтобы задумываться о деньгах.
УЗИ и биохимия
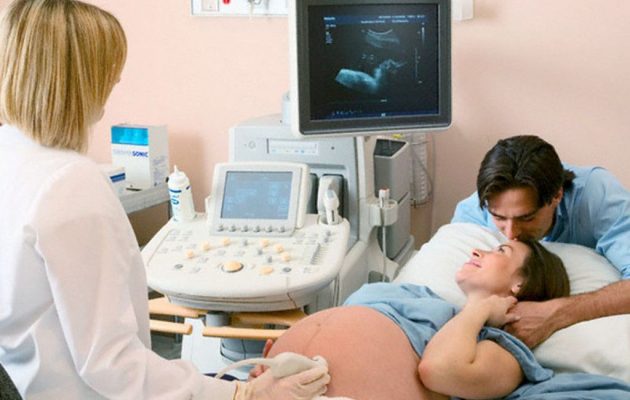
Ко второму триместру, когда рекомендуется выполнять второй скрининг, ребенок уже заметно меняется с точки зрения внешнего облика. Многие показатели его увеличиваются, что отслеживается врачами в рамках исследования ультразвуковой направленности. Особое внимание приковывают показатели внутренних органов и структур физического типа.
Речь идет о лицевых структурах. На этом этапе может быть выявлено присутствие расщелин рта, неверное развитие носовой кости или глазных яблок. Важно при проверке учитывать и плодовые размеры, степень того, как созрели легкие. Врачами всегда проверяется строение внутренних органов, от мозга до кишечника. На конечностях считается количество пальцев, определяются и показатели плаценты. Речь идет о ее толщине и степени зрелости. Выясняется, в каком состоянии находится матка и ее придатки, измеряется количество вод амниотического типа.

УЗИ второго скрининга помогает в более точном определении пола ребенка, поскольку первичные половые признаки не требуют дополнительных инструментов для различия, они видны невооруженным глазом. Для подтверждения полученных сведений, дополнительно используется биохимический анализ крови, который выполняется в тот же день, после прохождения УЗИ.
Беременной осуществляется сдача венозной крови для «тройного теста». За счет полученных результатов можно определить показатели хорионического гонадотропина, АФП и НЭ. Под ХГЧ или хорионическим гонадотропином понимается гормон, который присутствует только у беременных женщин. Именно ХГЧ является клиническим подтверждением наступления беременности, он измеряется и домашними тестами.
АФП расшифровывается как альфа-фетопротеин. Под этим термином понимается белок, которым обеспечивается защита развивающегося младенца. Речь идет о защите от риска возникновения угрозы со стороны иммунитета матери. НЭ подразумевает под собой свободный эстриол, который является гормоном стероидной природы. Это основной эстроген, который позволяет организму матери и ребенка иметь нормальный обмен веществ.
Подготовка и выполнение
Если первым скринингом были выявлены некоторые отклонения, то подготовка ко второму будет более сложной с моральной точки зрения. Однако беспокоиться не стоит. Второй скрининг и направлен на то, чтобы прояснить ситуацию.
Чтоб получить правильные данные, нужно подготовиться к исследованию. В отличие от первого скрининга, подразумевающего полный мочевой пузырь, для второго диагностической важности это уже не представляет. За счет большого объема околоплодных вод, процедура УЗИ и так будет проведена качественно.
Количество продукта в кишечнике тоже не имеет определяющего значения. В рамках второго триместра данный орган начинает тесниться увеличивающейся в размере маткой, что не мешает проводить исследование ультразвуком. Однако за сутки до УЗИ врачи рекомендуют исключить из рациона аллергенные продукты. Речь идет о наиболее частых аллергенах. Лучше отказаться от употребления блюд жирных. Из термических обработок рекомендуется исключить жарку. В день, когда будет сдаваться анализ крови, обычно это делается в тот же, когда и проходится УЗИ, нельзя завтракать, так как это сказывается на результатах.


Проведение УЗИ и анализа крови выполняется в одной лаборатории. Порой в один день не удается сделать обе процедуры, но желательно постараться. Для обоих исследований не предполагается ощущений, которые могут доставить проблемы, разве что во время сдачи крови из вены при неправильных действиях медсестры.
Проведение УЗИ выполняется трансабдоминально. Датчик будет «просвечивать» через живот, который смазывается слоем геля, помогающего в проведении волн. По картинке, появляющейся на мониторе, с помощью компьютерных технологий выполняются замеры по заданной схеме. Врачом дается визуальная оценка состояния плода.
Если по УЗИ отсутствуют причины полагать присутствие нарушений генетической природы у ребенка, врач может отказаться от проведения анализов крови. Если же присутствуют какие-то опасения, выполняется забор по стандартной схеме. Венозная кровь забирается утром натощак и проверяется по трем параметрам.
Показатели нормы
Значения, считающиеся нормой для второго скрининга, не являются общими для всех. Это индивидуальные показатели, которые могут меняться, в зависимости от регионального состава, речь идет об этнических особенностях. В соответствии с ними и выполняется настройка программы для компьютера, которая отвечает за диагностику.
С учетом всех факторов, которые могут влиять, рассчитывается МоМ. Это отношение, которое получается лабораторным путем, и определяет значение исследуемого кровяного показателя по значению среднестатистической направленности при беременности, которая проходит без отклонений при прочих равных условиях. Значения МоМ, которые считаются нормальными для скрининга, будут универсальными, вне зависимости от лаборатории. Они определяются рамках от 0,5 до 2,5 МоМ.

Если говорить о нормальных показателях скрининга второго триместра – о биохимических маркерах, то меняться их показатели будут в зависимости от недели, на которой выполнялось исследование. Так, показатель АФП в период с 16 по 19 неделю должен находиться в пределах от 15 до 95 ед/мл. Для 20 недели характерно серьезное повышение до промежутка в 27-215 ед/мл. Уровень ХГЧ в период 16 недели должен быть на уровне 10-58 тыс. ед/мл. Для 17 и 18 недели характерны показатели от восьми до 57 тысяч. Для 19 показатель должен составлять от 7 до 49 тыс., а для 20 от 1,6 до 49 тыс.
Возможные отклонения
Факторы, которые становятся причиной отклонений, определяемых при биохимии крови от нормальных, не всегда говорят о присутствии аномального плодного развития. Это может быть сигналом нарушений или быть особенностью протекания беременности, нельзя исключать и проблемы со здоровьем будущей матери.
Так, повышение альфафетопротеина отмечается при многоплодной беременности, гестозе и осложненной беременности. Это может говорить о пороках плодного развития. В том числе о незаращении нервной трубки. Такое повышение может сигнализировать о проблемах с пищеводным развитием, о врожденном почечном нефрозе и пупочной грыже. В свою очередь недостаточно высокие показатели этого компонента, говорят о риске обнаружения пороков трисомии. К этому понятию относятся Синдромы Дауна и Эдвардса. Нельзя исключать внутриутробную задержку развития или плодную гибель. Присутствовать может пузырный занос и ряд проблем со здоровьем матери непосредственно.

Повышенные показатели ХЧГ являются признаком многоплодной беременности, гестоза, ряда заболеваний будущей матери, в том числе опухолевой природы. Если женщина принимает гормональные препараты, без повышения ХЧГ не обойтись. Однако вместе с этим такое повышение может говорить о развитии плодных пороков. Пониженный показатель повышает риск выкидыша, задержки развития на внутриутробной стадии или гибели плода и риск развития синдрома Эдвардса.
Повышение свободного эстриола может быть признаком многоплодной беременности или вынашивания крупного плода. Говорить это может и о заболеваниях будущей матери, связанных с мочеполовой системой. Пониженные значения являются более опасными, поскольку могут быть сигналами к развитию плодных пороков, причиной которых становится трисомия.
Нельзя исключать незаращение трубки нервного типа, проблемы с функционалом системы «матка-плацента». Кроме этого, речь может идти об осложненной беременности или приеме будущей мамой ряда медикаментов.
Последний показатель Игнибин А является второстепенным. При повышении его можно говорить о вероятности плодных пороков, связанных с аномалиями хромосом, пузырном заносе, заболеваниях опухолевой природы или развитии недостаточности фетоплацентарного типа. Низкие показатели создают риск прерывания беременности.
Ложные результаты
Среди причин отклонений показателей гормонов от нормальных значений, нельзя исключать и ошибку врача. Речь идет о неправильно установленном сроке беременности, а значит, о несоответствии ему полученных параметров. Кроме этого, важно правильно готовиться к скринингу беременной женщине, недопустимо нарушать правила, связанные со сбором материала.
Кроме этого, повлиять на результаты может беременность несколькими плодами одновременно, беременность, которая была достигнута в рамках процедуры ЭКО. Лишний вес беременной приводит к завышению показателей, а недостаточный к занижению. Повлиять на результаты может и присутствующий сахарный диабет.

Именно для исключения возможных ложных показателей перед проведением обследования выполняется обязательное анкетирование и предварительный осмотр. Важно учитывать все факторы при расшифровке полученных результатов. Это нужно для сохранения или прерывания беременности. Принимать решение всегда должен врач вкупе с пациенткой. В большинстве случаев специалисты отмечают, что стоит прислушаться ко мнению специалиста, потому что его приоритетной задачей является не только разрождение пациентки, но и сохранение ее здоровья даже в ущерб рождению ребенка.
Что делать дальше
Так как второй скрининг проводится уже в середине беременности, аборт исключается, даже при условии присутствия тяжелых отклонений генетического характера. По результатам анализа важно проконсультироваться с гинекологом, которым будет дана оценка полученным данным, особенно при высоких показателях. При риске патологий 1:100 проводятся инвазивные диагностические мероприятия.
Если диагноз был подтвержден, и корректировке терапевтического порядка он не подлежит, врач будет настаивать на искусственном вызове родов и извлечении плода. Если же патология является обратимой, назначается соответствующее лечение. Важно отметить, что при присутствии каких-то отклонений с самого начала беременности, стоит быть готовой к возможным преждевременным родам.
Важно подчеркнуть, что при расшифровке полученных данных, учитываются они именно комплексно. То есть сравниваются с результатами обследования, которое было проведено в прошлом триместре. Бессмысленно давать оценку каждому показателю по отдельности.
Необходимость обследования
Медики в течение последних нескольких лет не настаивают на обследовании всех подряд женщин, перешедших во вторую стадию беременности. Однако это не говорит об отсутствии важности или нужности такого комплексного обследования.
Главным направлением в проведении такого скрининга являются хромосомные отклонения. Речь идет о развитии синдрома Дауна. Особое внимание к этой патологии объясняется тем, что заболевание диагностируется достаточно часто. Если же сравнивать с другими патологиями, связанными с плодным развитием, то наиболее часто. Вследствие хромосомной ошибки в 1 из 700 случаев будет зарегистрирован соответствующий Синдром.

Важно проверить плод и на пороки развития под влиянием трисомии, обнаруживающейся по 21-ой хромосоме. Однако во время УЗИ такие проблемы проявляют себя редко, особенно, если выполняется оно в рамках срока позднее показательного. Однако на помощь в таком случае приходит биохимическая проверка крови. Другие аномалии плода хромосомной направленности обычно приводят к анатомическим дефектам, которые можно легко определить по УЗИ.
Стоит отметить, что Синдром Дауна является вполне совместимым с жизнью заболеванием, однако из-за ряда проблем, в том числе неизлечимых пороков развития, не каждый ребенок доживает до года. Это один из основных пунктов, которым руководствуются врачи, когда отправляют женщину с высоким риском рождения такого ребенка на скрининг.
Достаточно часто родители оказываются не готовы к воспитанию особенных детей и отказываются от них при рождении. Это создает определенные сложности и с точки зрения целого государства, поскольку возникают дополнительные финансовые заботы у специальных домов-интернатов.
За счет скрининговых результатов прогнозируется риск развития различных отклонений, если риск этот высок, то семье дают право решить – прерывать беременность или нет. После этого дополнительно проходится тест на кариотип плода. Это помогает окончательно подтвердить или опровергнуть присутствие хромосомных отклонений.